带状疱疹后神经痛如何治疗,带状疱疹后神经痛用什么药
带状疱疹是皮肤科和疼痛科的常见病,亚太地区普通人群发病率为(3~10)/1000人年[1]。
带状疱疹疼痛难忍,有些患者甚至皮肤上的水疱红疹早就好了,也还是会痛,到底如何缓解?一起来看看吧!
一、带状疱疹是怎么回事?为什么会这么痛?
带状疱疹的病原体是水痘-带状疱疹病毒(VZV),病毒经上呼吸道或睑结膜侵入人体引起全身感染,初次感染在幼儿表现为水痘,在成人可为隐性感染。
高龄、细胞免疫缺陷、遗传易感性、机械性创伤、系统性疾病(如糖尿病、肾脏病、发热、高血压等)、近期精神压力大、劳累等是常见诱因。女性发生带状疱疹风险高于男性。
病毒沿感觉神经侵入脊神经节或脑神经感觉神经节内并潜伏,当机体免疫功能低下时,潜伏的病毒再活化,大量复制并沿感觉神经纤维向所支配的皮节扩散,发生带状疱疹。
受累神经元发生炎症、出血,甚至坏死,临床表现为神经元功能紊乱、异位放电、外周及中枢敏化,导致疼痛。
带状疱疹相关性疼痛(ZAP)包括急性期疼痛和带状疱疹后神经痛(PHN):
带状疱疹急性期疼痛是指带状疱疹发病后至皮损愈合期间的疼痛,而PHN通常是指皮损愈合后持续1个月及以上的疼痛,具有持续性且疼痛性质多样,严重影响患者生活质量。
二、如何缓解带状疱疹相关疼痛?常用药物有哪些?
急性期镇痛
对于轻中度疼痛,考虑对乙酰氨基酚、非甾体类抗炎药或曲马多;中重度疼痛使用阿片类药物,如吗啡或羟考酮,或治疗神经病理性疼痛的药物,如钙离子通道调节剂加巴喷丁、普瑞巴林等。
1.非甾体类抗炎药
适用于控制伤害感受性疼痛,但对于神经病理性疼痛的镇痛效果并不明显。
故发病初期的患者,如无相关禁忌证(包括消化道溃疡、肝肾功能异常等)即可尽早使用NSAID,以减轻炎症引起的伤害感受性疼痛,皮损消退后需及时停药,以减少NSAID的潜在风险。
2.离子通道阻滞剂
适用于控制神经病理性疼痛,包括钙离子通道阻滞剂(如加巴喷丁、普瑞巴林等)和钠离子通道阻滞剂(如利多卡因等)。
带状疱疹期间重度急性疼痛是发生PHN的危险因素,联合钙离子通道调节剂不仅能有效缓解疼痛,而且能减少PHN发生。
研究显示,早期使用普瑞巴林可显著降低带状疱疹期疼痛评分,尤其在疱疹发生的7d内使用能显著降低PHN的发生率。
3.三环类抗抑郁药
适用于控制神经病理性疼痛,包括多塞平、阿米替林等。与离子通道阻滞剂联用可发挥协同作用。
4.选择性去甲肾上腺素再摄取抑制剂
代表药物有度洛西汀和文拉法辛等,通过抑制突触间隙内5-HT和去甲肾上腺素的再摄取,进而提高突触间隙内二者的浓度,可抑制疼痛传导途径中下行通路,从而产生镇痛作用。
5.阿片类药物
不推荐带状疱疹早期就使用阿片类药物,特别是强阿片类药物。当患者出现非阿片类镇痛药物无法控制的中重度疼痛时,可酌情考虑该类药物,但需特别关注其成瘾性。
带状疱疹后神经痛
离子通道阻滞剂是PHN的主要治疗药物,规律足量使用后如镇痛效果不理想,可尝试加巴喷丁和普瑞巴林的相互转换。
同时根据患者病情变化,可酌情考虑联用三环类抗抑郁药或者5-HT和去甲肾上腺素再摄取抑制剂。
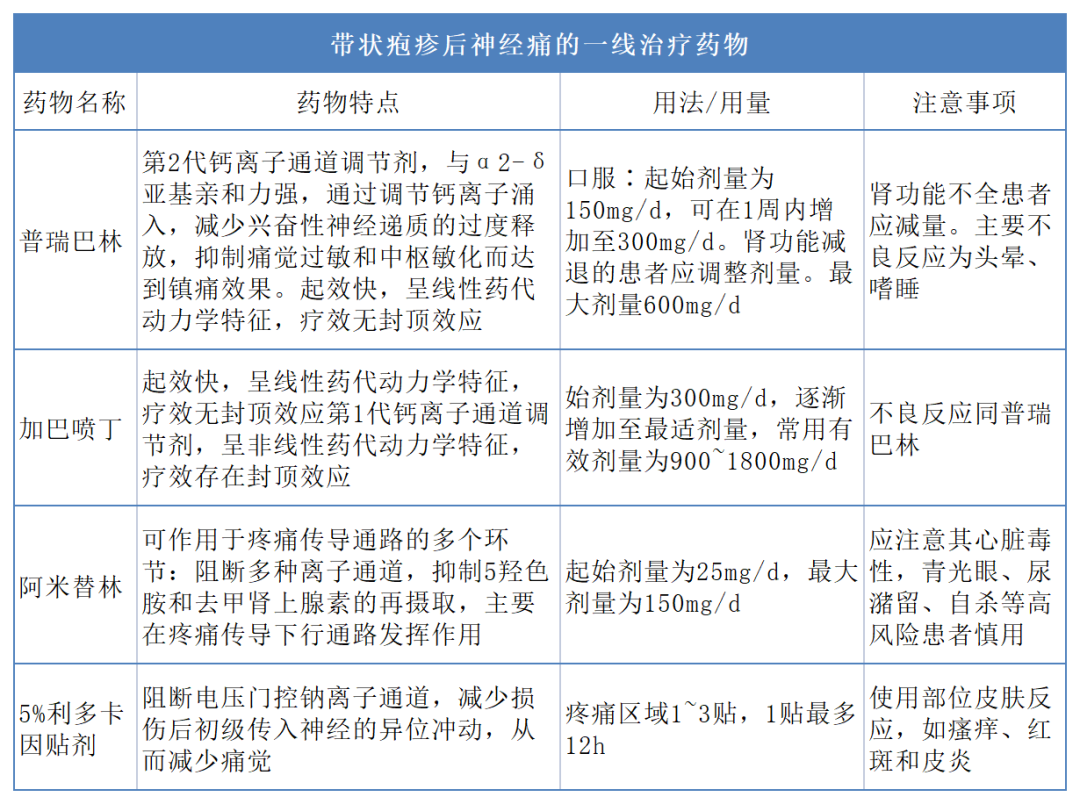
图片来源:参考文献[2]
经非阿片类药物治疗疼痛控制仍不理想者,可加用阿片类药物,但必须充分权衡疗效与潜在风险间的关系。
三、其他缓解疼痛的方法
1.微创介入治疗
微创介入治疗是指在影像引导下以最小的创伤将器具或药物置入到病变组织,对其进行物理、机械或化学治疗的技术。
微创介入治疗对带状疱疹急性期疼痛和PHN均有控制作用,但微创介入治疗多属于有创治疗,实施前应取得患者或家属的知情同意。
2.中医中药治疗
中医学认为本病初起多为湿热困阻、湿毒火盛,后期多为火热伤阴、气滞血瘀或脾虚失运,余毒未清。
初期以清热利湿解毒为先,后期以活血化瘀理气为主,兼顾扶正固本。
3.物理康复
包括冲击波治疗、电疗、激光治疗(如He-Ne 激光、半导体激光、直线偏振光等)、超声波治疗等。
物理治疗作用于相应神经分布区域,通过减轻炎症反应、促进神经纤维修复、破坏痛觉通路神经等机制,达到缓解疼痛的目的。
参考文献:
[1]Chen LK, Arai H, Chen LY, et al. Looking back to move forward: a twenty - year audit of herpes zoster in Asia ⁃ Pacific[J]. BMCInfect Dis,2017,17(1):213.
[2]中国医师协会皮肤科医师分会带状疱疹专家共识工作组.带状疱疹中国专家共识[J].中华皮肤科杂志,2018,51(06):403-408.
[3]陈娓,刘军连.带状疱疹发病机制的研究进展[J].中国医学文摘(皮肤科学),2017,34(01):33-38+5.
[4]《中华医学杂志》社皮肤科慢病能力提升项目专家组,中国医师协会疼痛科医师分会,国家远程医疗与互联网医学中心皮肤科专委会.带状疱疹相关性疼痛全程管理专家共识[J].中华皮肤科杂志,2021,54(10):841-846.
[5]魏敏,闫言.带状疱疹的药物治疗进展[J].临床药物治疗杂志,2019,17(11):33-37.
[6]赵阳,王兴旺,杨慧兰.带状疱疹诊治热点问题及进展[J].中国医学文摘(皮肤科学),2017,34(01):39-44.
[7]于生元,万有,万琪等.带状疱疹后神经痛诊疗中国专家共识[J].中国疼痛医学杂志,2016,22(03):161-167.
[8]郑蓓洁,朱紫瑜,王祥瑞,许灿然.带状疱疹的早期综合治疗[J].中国疼痛医学杂志,2011,17(05):294-297.
内容来源:医会宝
